Desarrollar capacidades en la metodología de mejora de la calidad

Desarrollar capacidades en la metodología de mejora de la calidad
Para desarrollar la capacidad para la ciencia de la mejora, las organizaciones necesitan crear las condiciones y el apoyo necesarios para producir las mejoras o resultados deseados.
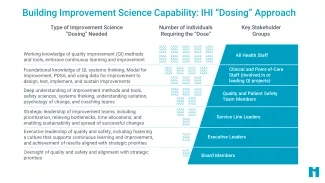
El enfoque de dosificación de IHI para la capacidad de mejora de la calidad ayuda a clarificar los diferentes niveles de experiencia en mejora de la calidad necesarios en una organización y cómo secuenciar el desarrollo de estos recursos clave para alcanzar sus objetivos estratégicos. El modelo de IHI para el desarrollo de capacidades incluye programas de capacitación específicos con coaching y mentoría continuos.
Podemos ayudar a su organización a desarrollar capacidad de mejora dentro de un equipo o área, así como también respaldar el desarrollo de capacidad en toda la organización, desde el punto de atención hasta los niveles más altos de liderazgo, incluido el personal de punto de atención, los líderes de la línea de servicio, los miembros del equipo de seguridad y calidad, los pacientes y las familias, los líderes superiores y los miembros de la junta.
¿Está listo para desarrollar la capacidad de mejora para alcanzar objetivos estratégicos?
El enfoque de IHI ofrece programas de capacitación específicos para la mejora de la calidad con coaching y tutoría continuos.
Contacte con nuestro equipo de consultoría





